Diabiete mellito: cosa è?
Il diabete mellito è una patologia cronica caratterizzata dalla presenza di elevati livelli di glucosio nel sangue (iperglicemia), responsabile di questo fenomeno è un difetto assoluto o relativo dell’insulina, ormone secreto da cellule specializzate (cellule beta o β) che si trovano in particolari aree (Isole di Langherans) del pancreas, che consente al glucosio l’ingresso nelle cellule e il suo conseguente utilizzo come fonte di energia. Quando questo meccanismo è alterato però, il glucosio si accumula nel circolo sanguigno.
Il diabete mellito, con le sue complicanze, è uno dei maggiori problemi sanitari dei paesi economicamente evoluti e la sua prevalenza è in continuo aumento, tale da indurre gli esperti a parlare di epidemia mondiale di diabete.
Esistono 2 forme principali di diabete mellito:
- il diabete di tipo 1, che rappresenta l’8% dei casi, è una forma prevalentemente infantile – giovanile, richiede il trattamento insulinico sin dall’inizio ed è causato dall’interazione fra predisposizione genetica e cause ambientali non ancora note;
- il diabete di tipo 2, che rappresenta oltre il 90% dei casi, è caratteristico dell’età adulta – senile ed è spesso controllabile per anni con la dieta, l’esercizio fisico e/o ipoglicemizzanti orali, mentre il trattamento insulinico si rende di solito necessario dopo un certo numero di anni di malattia.
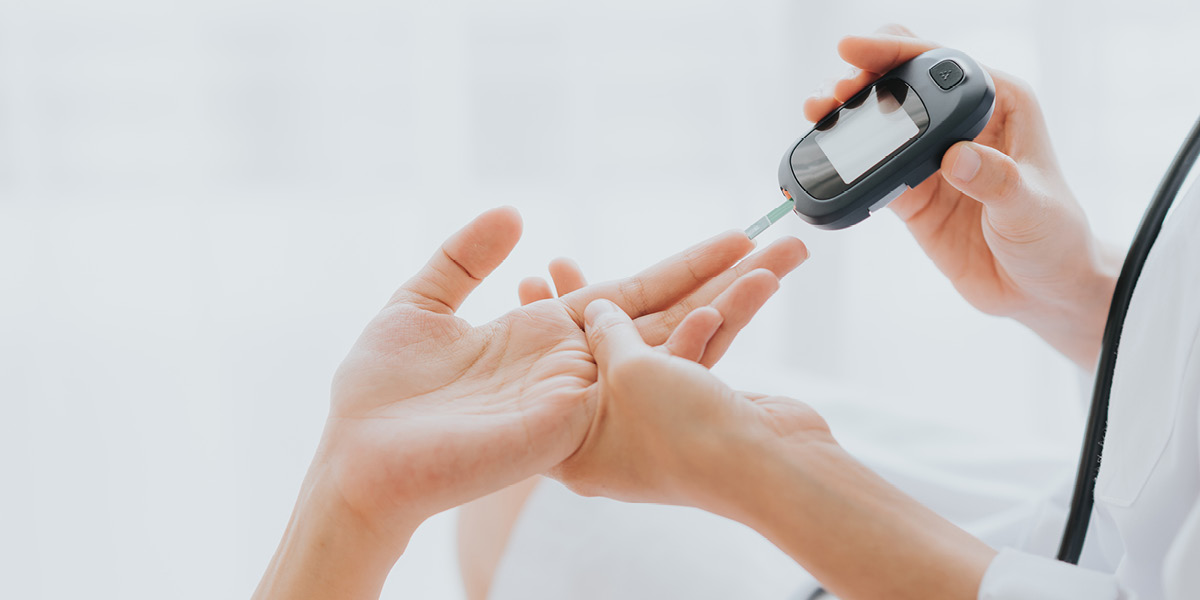
La prevalenza del diabete di tipo 1 in Italia risulta essere tra lo 0,4 e l’1 per mille, la prevalenza di diabete di tipo 2 invece, è in continua crescita a causa dell’aumento dell’obesità e della sedentarietà, la malattia nei primi anni è spesso asintomatica e non di rado la diagnosi viene posta in occasione di ricoveri per complicanze già in atto.
Una precisa fotografia del diabete in Italia non può prescindere da una analisi delle complicanze croniche tardive della malattia che, in un’epoca in cui è ormai raro il decesso per cause acute, ne rappresentano il vero, principale, costo umano ed economico.
Tra gli esempi più comuni di disordini clinici associati al diabete troviamo:
- La proliferazione dei capillari e le emorragie a livello della retina che possono determinare cecità parziale o completa, condizione nota come retinopatia diabetica;
- Si verificano modificazioni della trasparenza del cristallino che determinano cataratte;
- Lievi emorragie e infiammazioni a livello dei reni determinano alterazioni degenerative che possono condurre all’insufficienza renale. Tale condizione, nota come nefropatia diabetica, costituisce la causa principale di insufficienza renale;
- Insorgono svariati problemi neurologici, tra i quali neuropatie periferiche e anormalità nelle funzioni autonome. Questi disturbi, denominati collettivamente neuropatia diabetica, sono probabilmente correlati ad alterazioni del rifornimento sanguigno ai tessuti nervosi;
- Alterazioni degenerative a livello della circolazione cardiaca possono portare ad attacchi cardiaci precoci. Relativamente ad un gruppo di individui della stessa età, gli attacchi cardiaci sono da tre a cinque volte più probabili nei soggetti diabetici rispetto ai non diabetici.

- Altri cambiamenti a carico del sistema vascolare possono alterare il normale flusso sanguigno a livello delle porzioni distali degli arti. Ad esempio, una riduzione del flusso sanguigno al piede può determinare necrosi dei tessuti, ulcerazioni, infezioni e perdita delle dita o di una porzione consistente di uno o di entrambi i piedi, condizione denominata ‘piede diabetico’ (alterazione anatomo-funzionale determinata dalla arteriopatia occlusiva periferica e/o dalla neuropatia diabetica). Per piede diabetico si intende non solo il piede ulcerato o infetto ma anche il piede privo di lesioni ma a rischio di ulcerazione.
Da qui l’imperativo categorico di una terapia che mantenga la glicemia nella normalità evitando fluttuazioni e picchi iperglicemici, che sarebbero la causa principale delle complicanze.
Nello specifico per quanto concerne le complicanze degli arti inferiori causate dal diabete mellito, sono frequenti e fortemente invalidanti non solo per gli elevati costi sociali, ma anche per il grande impatto che hanno sull’aspettativa e sulla qualità della vita di chi ne è affetto.
I disturbi e le lesioni che caratterizzano le complicanze degli arti inferiori possono essere messi in rapporto a patologie vascolari o nervose, o come spesso accade nei pazienti diabetici, ad entrambe. La gangrena e l’ulcera rappresentano le manifestazioni più gravi e sono le dirette responsabili delle amputazioni alle quali devono sottoporsi questi pazienti. Si calcola che il 50% dei soggetti sottoposti ad amputazione non traumatica sia affetto da diabete, che il 15% dei soggetti con diabete sviluppi nel corso della vita un’ulcera agli arti inferiori e che un terzo di questi pazienti vada incontro ad amputazione.
Il diabete annulla anche la differenza di rischio fra i sessi, infatti, mentre nei non diabetici il rischio di amputazione è più che doppio nei maschi, nei diabetici non esistono tali differenze.
La presenza di complicanze agli arti inferiori si associa inoltre ad una mortalità più elevata, si stima infatti che il tasso di mortalità nei soggetti con diabete sia doppio in presenza di tali complicanze e che il 50% dei soggetti sottoposti ad amputazione maggiore vada incontro a morte entro 5 anni.
Le devastanti conseguenze delle complicanze agli arti inferiori sono più frequenti nei soggetti con inadeguato controllo metabolico, in quelli con diabete di lunga durata, in quelli che già presentano altre complicanze, in particolare la neuropatia, la vasculopatia periferica e nei fumatori. È stato documentato come il rischio di ulcere sia più elevato nei soggetti che non abbiano ricevuto un’adeguata educazione sulla cura del piede. Ad esempio, in uno studio italiano condotto su circa 350 pazienti con complicanze agli arti inferiori ed oltre 1.000 soggetti di controllo senza complicanze, è emerso che il rischio di complicanze è tre volte maggiore in quei soggetti che non avevano ricevuto interventi educativi.
Quali sono le possibili complicazioni del piede diabetico?
Come abbiamo già detto, il termine “piede diabetico” indica la polimorfa patologia che si può sviluppare a carico del piede, in pazienti con diabete, come conseguenza della polineuropatia distale e simmetrica e/o dell’arteriopatia obliterante degli arti inferiori.
I due quadri, da un punto di vista classificativo, vengono definiti con i termini di piede neuropatico e piede ischemico. È molto frequente riscontrare la coesistenza di entrambe le complicanze, si parla così di piede neuroischemico. Una lesione, sia neuropatica che ischemica, può comportare la comparsa di un’altra complicanza, cioè quella conosciuta come piede infetto.
Le infezioni del piede rappresentano la causa più frequente di ricovero ospedaliero tra i diabetici e rappresentano il principale motivo di amputazioni.
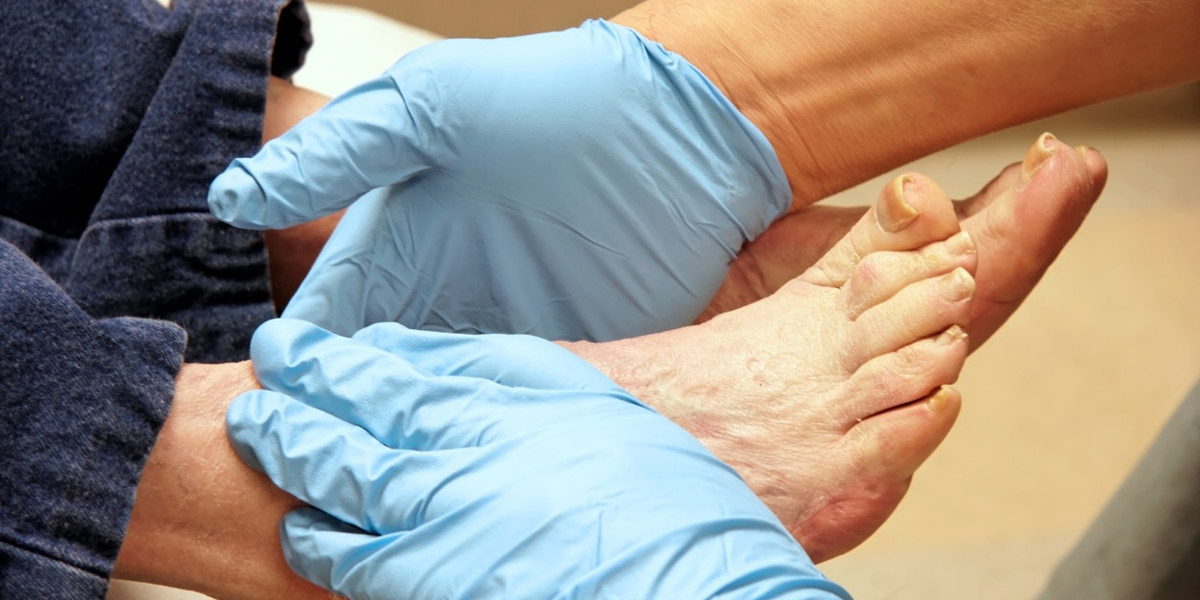
Cos’è il piede neuropatico?
La definizione è “presenza di segni e/o sintomi di disfunzione dei nervi periferici in soggetti affetti da diabete, in assenza di altre cause possibili diverse dal diabete.”
Esistono diverse forme di neuropatia, le più frequenti e direttamente responsabili dell’instaurarsi del quadro clinico del piede diabetico sono:
- Neuropatia sensitivo-motoria distale e simmetrica;
- Neuropatia autonomica.
La neuropatia sensitiva si caratterizza per la sua progressiva evolutività e coinvolge tutte le modalità di senso, prima quella vibratoria, poi dolorifica fino ad arrivare alla completa anestesia. La compromissione delle fibre sensitive di grosso calibro porta alla diminuzione della sensibilità tattile e propriocettiva, la compromissione delle fibre sensitive di piccolo calibro, invece, riduce la sensibilità dolorifica e termica.
I primi disturbi di tipo sensitivo si verificano a livello delle dita per poi estendersi progressivamente al piede e alla gamba con una distribuzione che viene definita “a calzino”.
Ma vediamo insieme i sintomi:
- Sintomi positivi: parestesie e disestesie.
- Sintomi negativi: diminuzione della sensibilità fino all’anestesia.
Il dolore neuropatico è prevalentemente notturno e regredisce con la deambulazione, i pazienti lamentano crampi notturni e formicolii. Talvolta il dolore è lancinante, non regredisce con la somministrazione di analgesici e questo configura il quadro della neuropatia dolorosa.
La neuropatia motoria ha un ruolo fondamentale nello sviluppo delle deformità del piede determinando una ipotonia e un’atrofia dei muscoli intrinseci del piede con modificazione del rapporto tra muscoli estensori e flessori.
Le caratteristiche più frequenti nel piede neuropatico sono:
- Dita ad artiglio/martello
- Alluce valgo
- Piede cavo
- Ipercheratosi plantare
- Teste metatarsali prominenti
- Atrofia dei muscoli interossei

Questi sintomi, in un paziente diabetico, sono particolarmente pericolosi in quanto rappresentano la sede di una potenziale lesione. La cute che riveste le teste metatarsali diventa sede di carichi pressori patologici, sia per la perdita della funzione di carico delle dita, sia per lo spostamento in avanti ed in alto dei cuscinetti adiposi che perdono la loro funzione ammortizzatrice.
Un paziente affetto da neuropatia sensitivo-motoria può andare incontro ad ulcerazione attraverso due meccanismi, uno legato all’alterata biomeccanica del passo ed uno legato all’insensibilità verso agenti lesivi esterni responsabili di lesioni. Anche una calzatura inadeguata può essere causa di lesioni su un piede insensibile.
La neuropatia autonomica, fa parte della neuropatia distale. Il sistema nervoso autonoma esercita un controllo sul circolo cutaneo che è un circolo terminale ed è strettamente correlato al trofismo della cute.
In condizioni fisiologiche, il sistema nervoso simpatico determina una vasocostrizione arteriolare e controlla il flusso sanguigno attraverso le anastomosi artero-venose che hanno una funzione termo-regolatoria. La simpaticectomia funzionale che si verifica in seguito alla neuropatia autonomica contribuisce, attraverso l’anidrosi, a rendere la cute secca e vulnerabile, e quindi predisposta allo sviluppo di fissurazioni, specie in regione calcaneare, con aumento di rischio di infezioni batteriche. Questa compromissione del simpatico altera anche la vasocostrizione posturale che normalmente, nel passaggio dal clino all’ortostatismo, evita l’elevazione della pressione idrostatica del microcircolo. Il sovraccarico idrostatico del letto capillare che si ha per l’alterazione di questo meccanismo è uno dei fattori patogenetici dell’edema neuropatico delle estremità inferiori.
La neuropatia vegetativa è anche responsabile delle calcificazioni lineari che si sviluppano a carico della tunica media delle arterie periferiche (sclerosi di Monckeberg) con conseguente aumento di rigidità vasale.
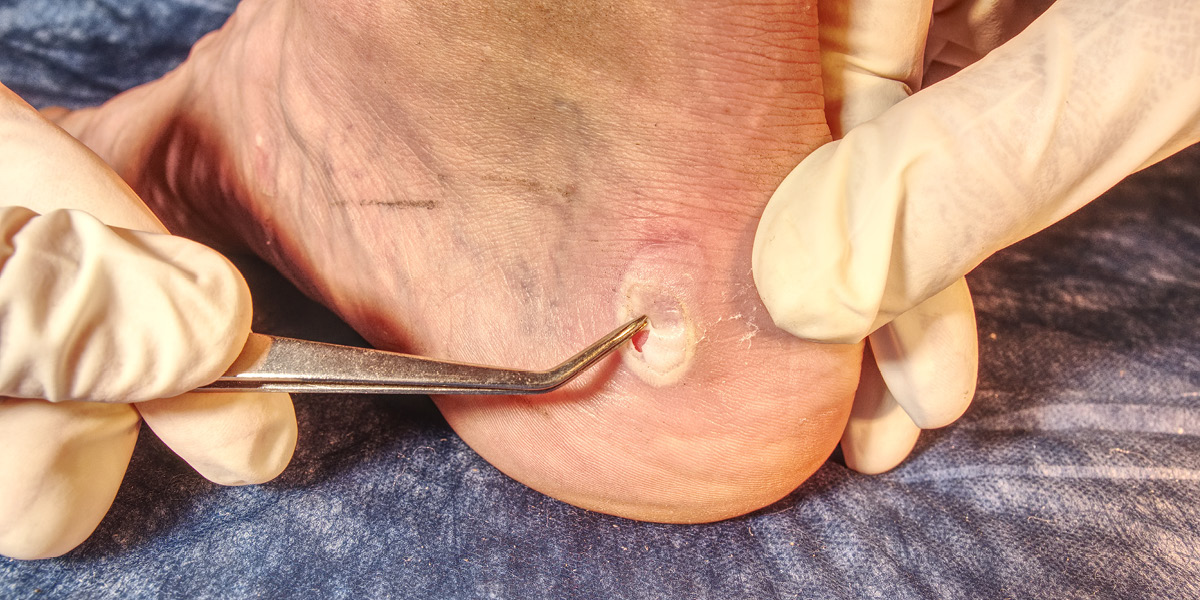
Dal punto di vista clinico, il piede neuropatico può presentarsi senza lesioni o con le lesioni tipiche che sono:
- Ulcera plantare: è la manifestazione più caratteristica. Durante la deambulazione le teste metatarsali prominenti determinano uno stresso meccanico ripetuto che può portare alla formazione di una callosità che se non trattata adeguatamente e tempestivamente può formare un ematoma che per autolisi infiammatoria determina una cavità a contenuto sieroso o siero-ematico che si estende progressivamente per poi aprirsi all’esterno. L’ulcera è sempre contornata da un’estesa e spessa callosità.
- Osteoartropatia di Charcot;
- Edema neuropatico.
A differenza del piede ischemico, o neuro-ischemico, i polsi arteriosi sono palpabili. Le lesioni si possono manifestare anche nelle zone di conflitto con la calzatura come il dorso delle dita, i polpastrelli e le zone marginali.
Le tipiche manifestazioni cliniche della neuropatia sono:
- Ipo-iperestesie;
- Riduzione fino alla scomparsa del riflesso achilleo;
- Alterazioni della sensibilità vibratoria, tattile, termica e dolorifica.
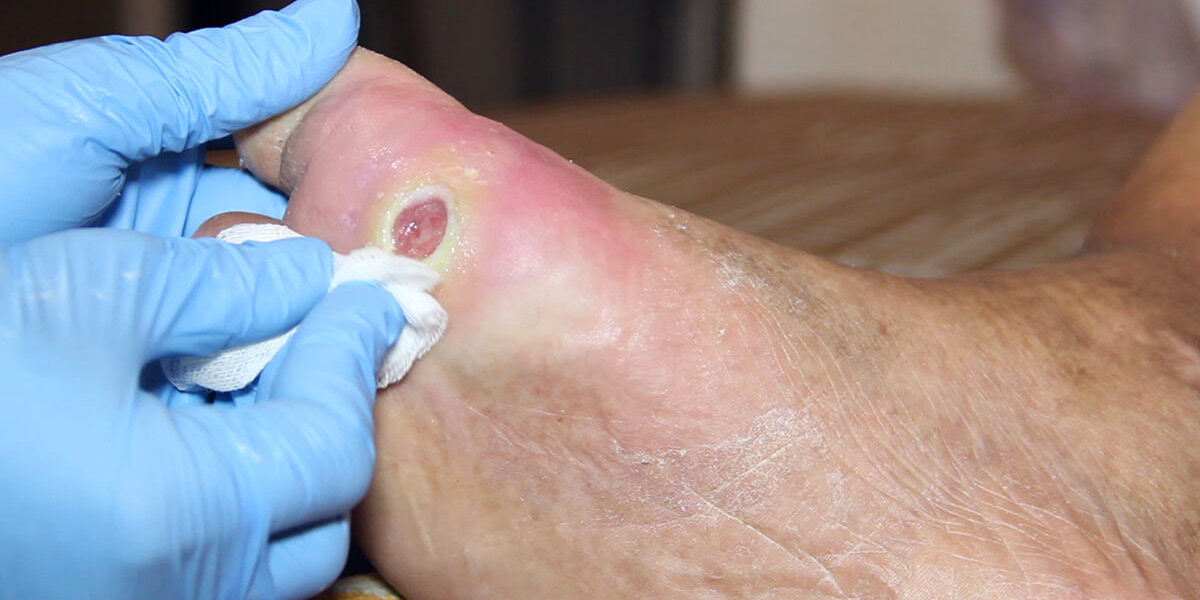
Cos’è il piede ischemico?
Le lesioni ischemiche del piede sono la conseguenza dell’ARTERIOPATIA OSTRUTTIVA DEGLI ARTI INFERIORI (AOP). Ha una maggiore prevalenza nel paziente diabetico anche se può manifestarsi nel non diabetico con una distribuzione topografica diversa.
Nel paziente diabetico, le stenosi interessano entrambi gli arti, sono multi-segmentali, colpiscono anche i circoli collaterali e per motivi misconosciuti coinvolgono preferenzialmente le arterie distali. In presenza di macro-angiopatia, la ridotta pressione di perfusione determina una maldistribuzione del flusso microcircolatorio con deterioramento del microcircolo trofico cutaneo, inappropriata attivazione dei sistemi di difesa micro-vascolari e fenomeni trombotici nei capillari.
La neuropatia coesistente può aggravare un’ischemia poiché la compromissione della sensibilità può ridurre o abolire il dolore e quindi rendere tardivo il riconoscimento delle lesioni.
Il paziente si rivolge al medico per la comparsa di dolore durante la deambulazione, soprattutto al polpaccio, con un’autonomia di marcia variabile. Il dolore può peggiorare ed essere presente anche a riposo.
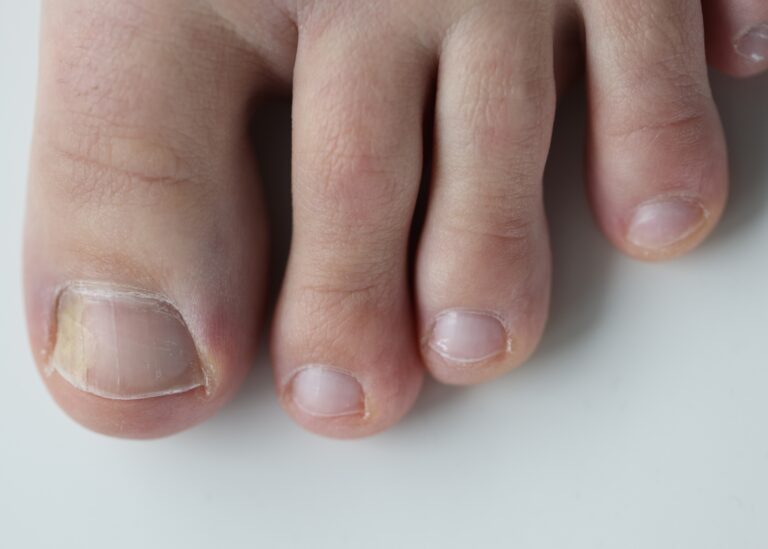
Il paziente, inoltre, lamenta di avere spesso i piedi freddi, pallidi con marezzature cianotiche, la cute appare secca per riduzione delle ghiandole sudoripare e sebacee, distrofica, con scomparsa degli annessi cutanei e riduzione dell’adipe sottocutaneo.
Le unghie crescono lentamente con una conformazione irregolare e superficie rugosa per disturbi della matrice.
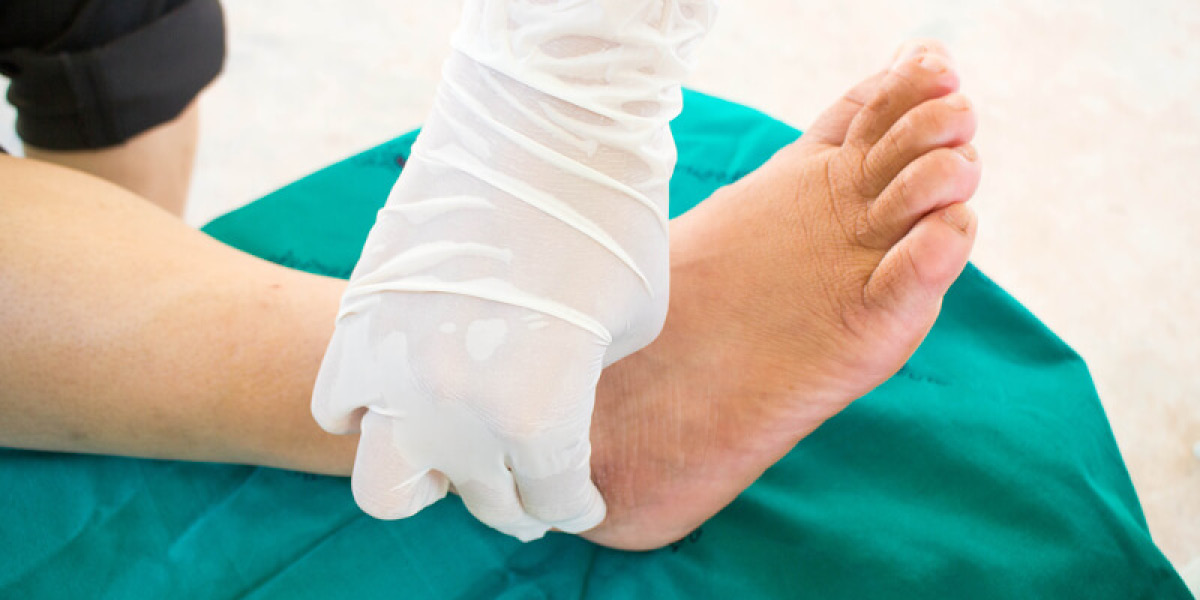
Caratteristiche più frequenti nel piede ischemico:
- Cute fredda
- Dolore ischemico notturno
- Modificazioni in senso trofico della cute
- Atrofia dei tessuti molli sottocutanei
- Assenza dei polsi periferici
- Claudicatio intermittens
Le lesioni ischemiche più frequenti sono:
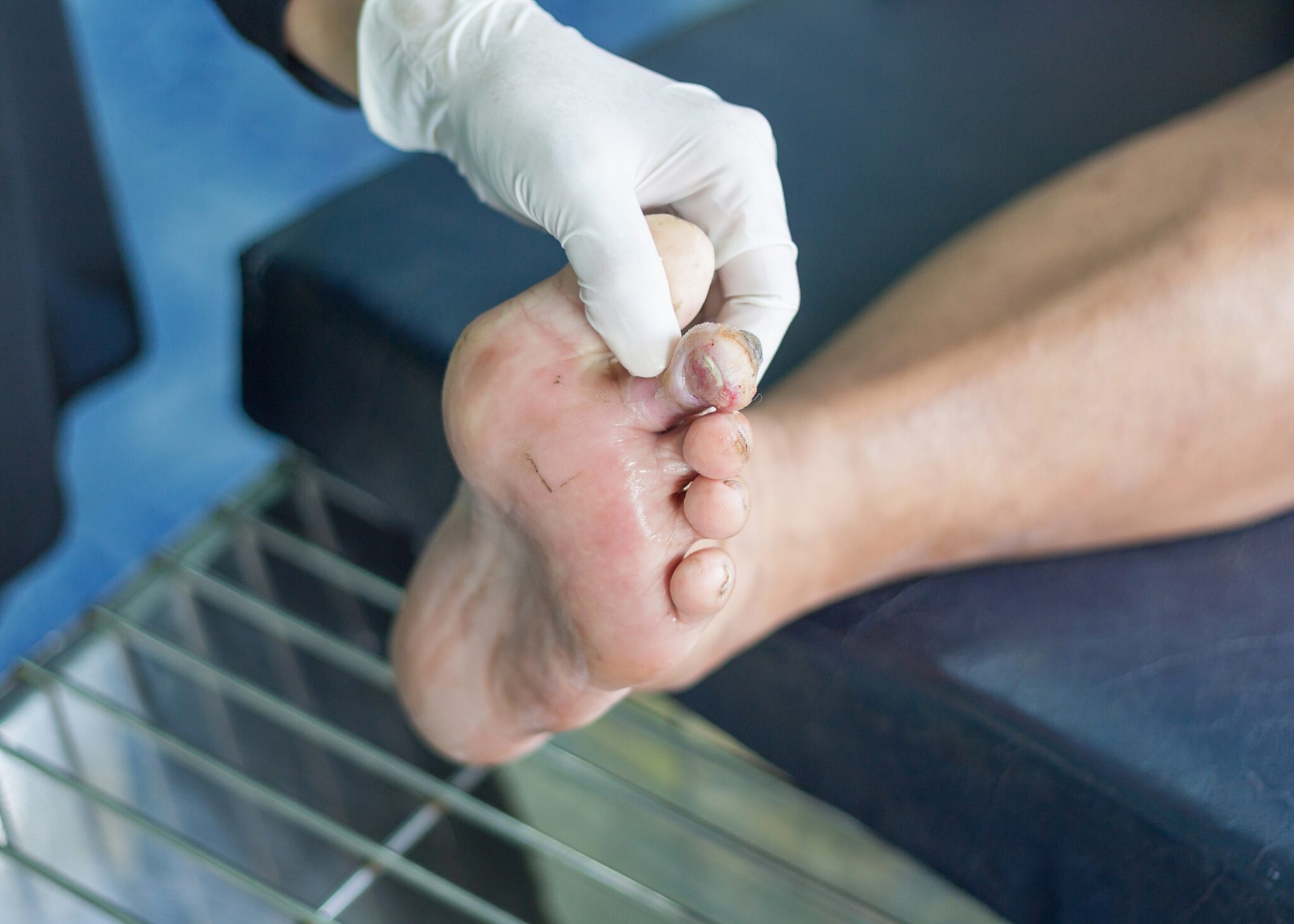
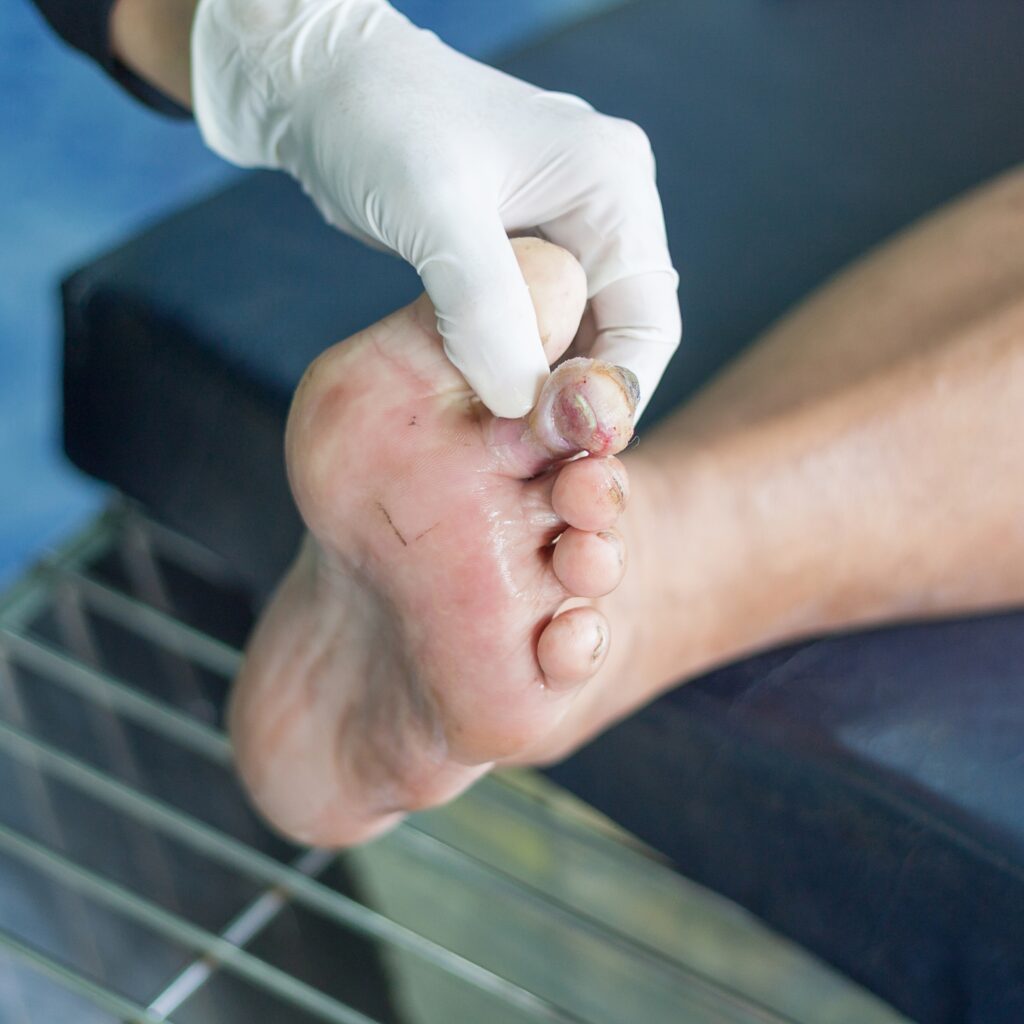
- Lesioni periungueali: arrossamento, cianosi, tumefazioni e/o ulcerazione dei tessuti periungueali con possibile fuoriuscita di liquido sieroso o siero-ematico;
- Ulcera ischemica: le sedi caratteristiche sono il tallone, la zona apicale e dorsale delle dita, gli spazi interdigitali, il margine interno ed esterno del piede, in corrispondenza dell’articolazione metatarso-falangea. Un elemento che caratterizza la lesione ischemica è la presenza di dolore, che è invece assente in quella neuropatica.
- Gangrena: necrosi a tutto spessore che coinvolge cute e sottocute, ma a volte anche i tessuti muscolari e l’osso. Può essere umida o secca.
In quella secca si ha una disidratazione e mummificazione dei tessuti necrotici non ancora invasi da agenti infettivi. È caratterizzata da tessuti di colore nerastro, con demarcazione netta tra i tessuti, scarsa evolutività e assenza di segni sistemici. Quando è colpito un solo dito, per occlusione di un’arteria digitale, si parla di “sindrome del dito blu” in cui il dito assume un colorito rosso violaceo fino a diventare nero, il dito si mummifica e può andare incontro ad amputazione spontanea.
Quella umida si produce per necrobiosi dei tessuti sui quali si sviluppa un processo infettivo. È molto più grave della gangrena secca sia per il processo di necrobiosi sia per i cataboliti e le sostanze tossiche prodotte dai batteri che riassorbite determinano un interessamento sistemico con febbre, tossiemia e leucocitosi.
Il piede infetto: di cosa si tratta?
La concomitanza di un’infezione su un’ulcera preesistenza contribuisce ad aggravare la situazione e rappresenta la principale causa di amputazione nei pazienti diabetici.
L’infezione può essere definita come la conseguenza di una proliferazione batterica nei tessuti tale da determinare una reazione flogistica. La localizzazione del processo flogistico contribuisce a caratterizzare ulteriormente in senso prognostico il tipo di infezione, a seconda che sia superficiale o profonda, localizzata o estesa con interessamento sistemico.
Ogni qualvolta si verifichi una lesione di continuo della cute il paziente è a rischio infezione, sia se si tratti di un’ulcera neuropatica, ischemica o neuro-ischemica.
Tuttavia la situazione clinica, l’evoluzione e la prognosi di una lesione ulcerativa su cui si instaura un processo infettivo, cambiano radicalmente di fronte ad un deficit del circolo periferico.
L’infezione deve essere sospettata in presenza di:

In molti pazienti, con un’infezione del piede, possono non presentare febbre e leucocitosi.
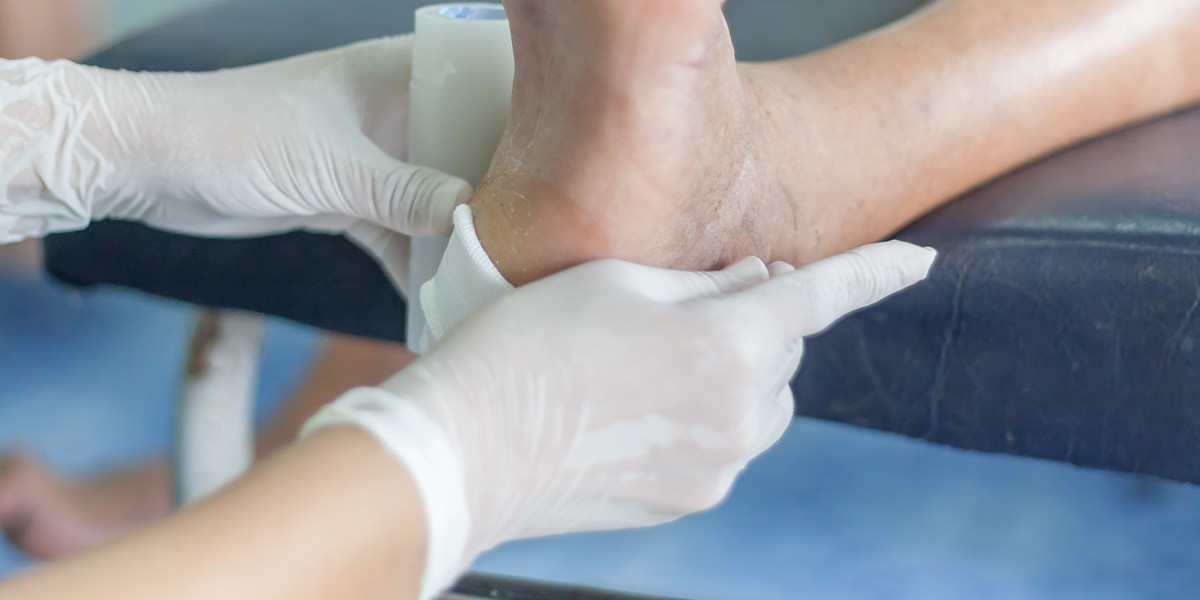
Le infezioni possono essere classificate in infezioni dei tessuti molli (celluliti) e infezioni osteoarticolari (artrite settica e osteomieliti).
L’osteomielite rappresenta una delle più gravi complicanze del piede diabetico infetto. Molti studi hanno dimostrato che è presente in più del 60% delle ulcere diabetiche infette. Insorge per contiguità dai tessuti molli, si parla prima infatti di osteite e poi di osteomielite quando il processo infettivo ha invaso il canale midollare. Spesso è preceduta da un’artrite settica. Interessa maggiormente le capi metatarsali e le falangi, ma può diffondersi per contiguità ad ogni osso del piede. L’osteomielite va sospettata in presenza di un’ulcera con una spiccata dolorabilità profonda, secrezione siero-ematica alla specillazione e talvolta febbre. Non sempre sono presenti i segni locali dell’infiammazione, ma una positività alla manovra di “probe to bone” è suggestiva di osteomielite.
Una tipica manifestazione clinica di osteomielite è il dito a salsiccia per l’aspetto edematoso ed eritematoso che assume il dito rispetto a quello controlaterale, con perdita del normale profilo.
Spesso l’evoluzione di un’osteomielite è subdola; un’ulcera cronica che non tende a guarire, in un piede ben vascolarizzato, deve far sospettare ad una sottostante osteomielite.
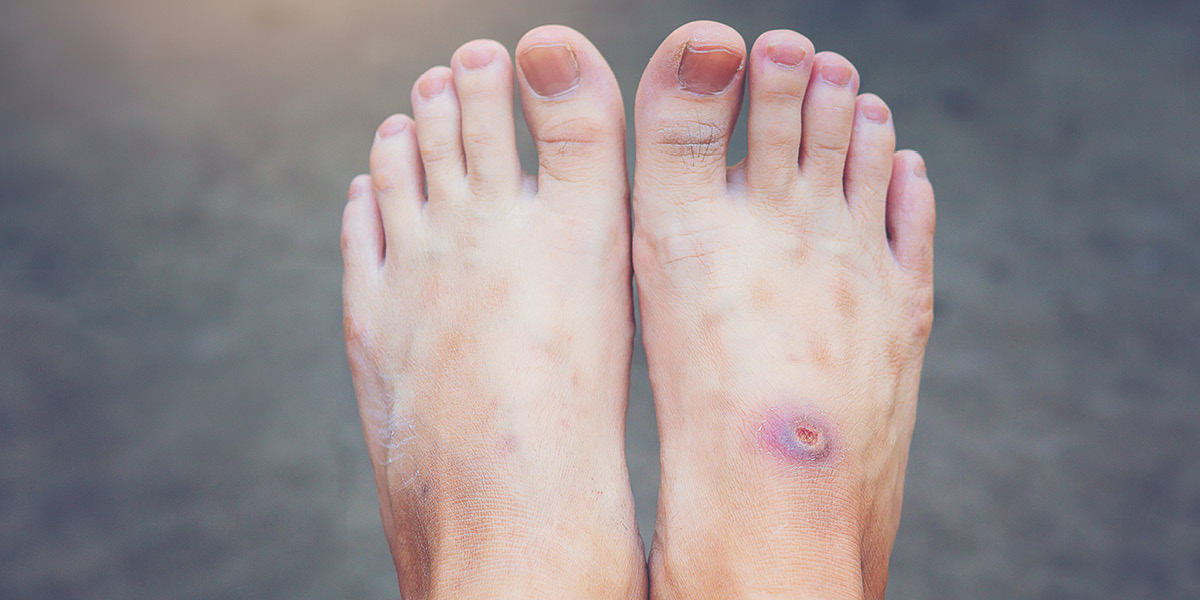
Ulcera diabetica: di cosa si tratta?
Si tratta di una lesione dei tessuti che, a seconda della gravità, può interessare solo la pelle oppure compromettere anche legamenti, muscoli e ossa sottostanti; in questi ultimi casi le ulcere sono spesso complicate da infezione dei tessuti molli (ascessi e flemmoni) e delle ossa (osteomielite).l rischio di sviluppare ulcere diabetiche cresce con la durata del diabete, con lo scarso controllo della glicemia, con la presenza delle complicanze del diabete (retinopatia, nefropatia e neuropatia), con lo svantaggio socio-economico. Tra i fattori di rischio vi sono la presenza di arteriopatia agli arti inferiori, la condizione di dialisi, la presenza di malformazioni ai piedi e l’avere già avuto un’ulcera o una amputazione. L’amputazione è necessaria solo nei casi di grave infezione che minacci la vita del paziente, o di necrosi estesa a tutto il piede, o dove la presenza di ulcera o di dolore cronico siano un disagio più grave di quello conseguente a un’amputazione.
Il primo punto fondamentale per la cura di un’ulcera diabetica consiste nell’analisi dei fattori che l’hanno provocata e nella loro eliminazione.
La valutazione e la cura delle ferite prendono in considerazione tre fattori fondamentali:
- circolazione sanguigna;
- infezione;
- scarico della pressione
Una ferita può guarire solo se gamba e piede sono ben irrorati dal sangue: qualsiasi medicazione locale è inutile, oltre a essere dannosa, se il sangue non irrora l’arto, in quanto l’ulcerazione può già essere l’effetto della cronica mancanza di sangue.
L’infezione determina un rapido peggioramento della ferita ed espone al rischio di amputazione in quanto i batteri, propagandosi in profondità, infettano le ossa (osteomielite) e diminuiscono notevolmente le possibilità terapeutiche poiché l’osso è poco raggiungibile dagli antibiotici. L’infezione può rendere necessaria l’amputazione dell’arto e, in alcuni casi, mettere a repentaglio la vita delle persone.
Lo scarico della pressione, cioè la necessità di non appoggiare il piede a terra quando è lesionato, è un altro aspetto fondamentale della cura. Lo schiacciamento ripetuto dei tessuti durante il passo peggiora l’ulcerazione e non consente la guarigione. Anche la pressione da sola è in grado di sviluppare ulcere.
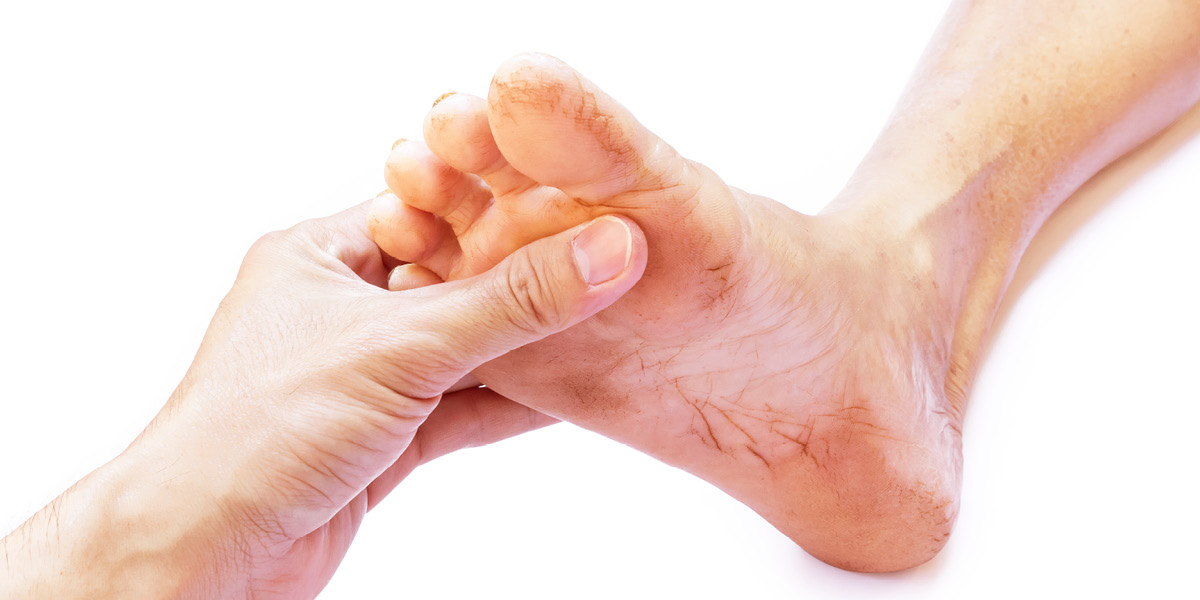
Qual è il trattamento adeguato per le ulcere?
La cura della lesione passa attraverso una serie di procedimenti che mirano a pulire la ferita dal materiale non vitale (debridement), a debellare l’infezione e a gestire la produzione dei fluidi emessi. Questi trattamenti vengono effettuati presso il centro F-Medical group a Frosinone.
Questi aspetti devono obbligatoriamente essere presi in considerazione quando si curano le ferite.
Prima di cominciare la cura è necessario stimare il potenziale di guarigione, e questo significa che il trattamento varia in base al tipo di ferita.
La cura ottimale delle ferite si effettua in ambiente umido, ma tale procedimento può essere sconsigliato in taluni casi e, di conseguenza, la gestione dell’ulcera può richiedere il trattamento in ambiente secco. La decisione di utilizzare un sistema piuttosto che un altro è dettata dalla presenza o meno di ischemia. Un piede ischemico con bassissimo apporto di sangue richiede una medicazione secca fino a quando non si ripristina il normale flusso sanguigno. L’applicazione di medicazioni umide su ulcere ischemiche può causare infezioni, favorire l’insorgenza di cancrena ed essere molto pericolosa per la gamba e per la stessa vita. Se l’apporto di sangue è normale, le ulcere si curano con la pulizia del tessuto devitalizzato.
Questo procedimento può avvenire in differenti modi, a seconda della rapidità richiesta per liberare la ferita dalla parte non vitale (necrosi). La necrosi fornisce un terreno molto fertile per la moltiplicazione dei batteri, quindi è imperativo che venga rimossa il prima possibile.

La rimozione con il bisturi è di competenza medica e richiede molta abilità e un’attenta valutazione del sistema circolatorio. Il piede ischemico è una vera e propria “bomba a orologeria” che risente di qualsiasi insulto, anche se di natura chirurgica. Il debridement, ossia la rimozione del tessuto devitalizzato dalle ferite, può essere effettuato con sistemi più o meno invasivi, tra cui si ricordano in particolare le sostanze a base di acqua (idrogel) per sciogliere il tessuto non vitale e i farmaci a base di composti proteici (enzimi) in grado di “digerire” il tessuto necrotico.
L’infezione ha un effetto devastante sul piede e condiziona, in alcuni casi, la salute dell’arto e dell’intero organismo. Una ferita infetta è caratterizzata da una serie di segni e sintomi locali quali: rossore diffuso della pelle, calore e gonfiore. La produzione dell’essudato può essere abbondante e il colore della secrezione varia dal giallo (pus) fino al verdastro. Questi segni, se limitati ai bordi della ferita, non sono in genere preoccupanti, ma possono diventare pericolosi se si estendono di molti centimetri o se interessano tutto l’organismo con presenza di febbre, segno che l’infezione non è più circoscritta ma diffusa.
Ausili per lo scarico della pressione
La percentuale di lesioni causate dalla pressione in qualche punto del piede è pari al 94%, un dato che dimostra come questa forza esterna possa contribuire all’ulcerazione e al mantenimento della lesione. La callosità eccessiva del piede è segno di una pressione elevata e deve essere trattata opportunamente da operatori sanitari esperti. La guarigione delle ulcere plantari (ma anche di quelle dorsali) è determinata inequivocabilmente dallo scarico delle pressioni. Per ridurre o abbattere la pressione sul piede si possono utilizzare vari metodi, dai più semplici e immediati ai più complessi.
Il primo elementare modo per eliminare la compressione è rappresentato dalle stampelle. Un paziente che presenta un’ulcera sotto il piede deve camminare con la stampella fino a quando non sia stato visitato; ovviamente, se le lesioni sono sulla gamba, l’andatura non determina pressione sulla ferita.
Il secondo intervento, da effettuare dopo che la lesione è stata vista e opportunamente medicata, è il confezionamento di una scarpa ortopedica con la possibilità di mettere in scarico la parte malata (anteriore, media o posteriore).
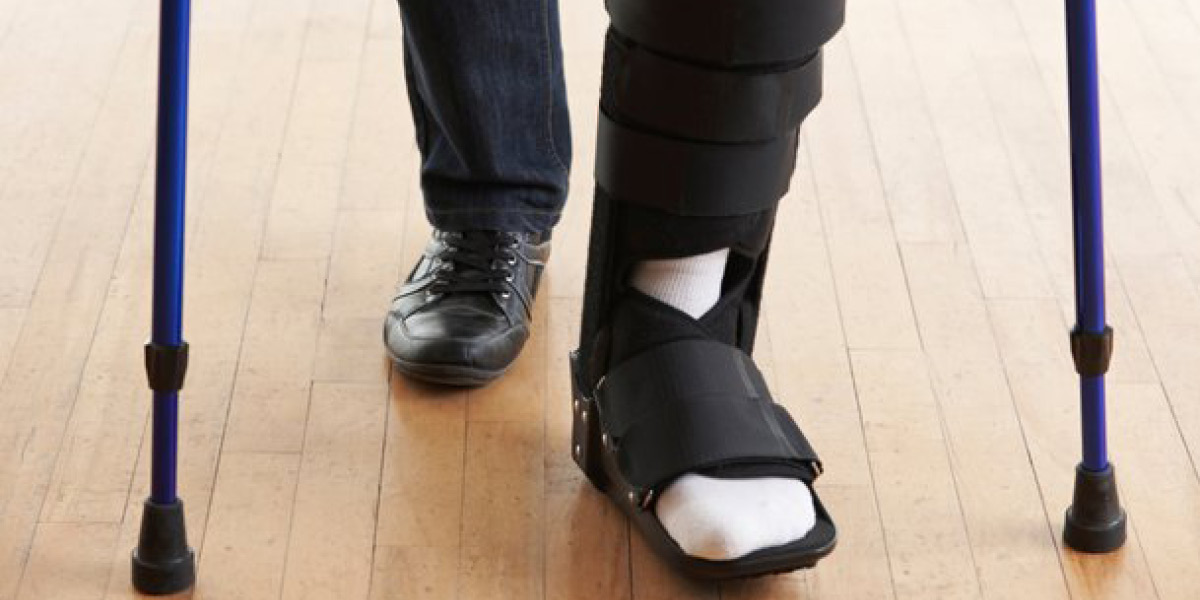
Altri metodi, più complessi, per scaricare la pressione dal piede devono essere realizzati presso cliniche specializzate. Tali presidi sono costituiti da stivaletti gessati o in vetroresina. Dato che il procedimento è abbastanza complesso ed è richiesta una buona pratica per evitare la formazione di ulteriori ulcere da compressione, non sono confezionabili da parenti o persone di buona volontà.
Il Total Contact Cast (TCC) è un tutore formato da differenti materiali, è leggermente imbottito e permette il contatto con l’intera superficie del piede e la parte inferiore della gamba. Questa metodica è sicuramente la migliore in assoluto e le percentuali di guarigione sono le più alte: infatti la pressione viene distribuita sulla superficie intera della pianta del piede e, di conseguenza, lo scarico è pressoché completo.
Il paziente che indossa il TCC non può toccare la parte malata e quindi è meno esposto al rischio di infezioni; inoltre il TCC non è rimovibile. Questo ausilio è applicabile su arti in cui la circolazione non sia danneggiata e, nello specifico, il trattamento con il TCC è riservato alle ulcere neuropatiche.
Come prevenire le ulcere in caso di piede diabetico?
La probabilità di sviluppare un’ulcera nei piedi si abbassa drasticamente nel caso in cui si adottino strategie di prevenzione efficaci.
Oltre alle normali visite e alla normalizzazione della glicemia, requisito indispensabile per prevenire i disturbi sia sistemici sia locali, la persona diabetica deve essere educata e motivata al controllo giornaliero del piede. Tutti gli interventi di natura preventiva sono realmente utili al fine di evitare danni molto seri come le amputazioni; inoltre, la valutazione della circolazione delle gambe fornisce anche indicazioni precise sulle condizioni di tutto il sistema circolatorio e può indirizzare il paziente verso approfondimenti più dettagliati.
Regole d’oro per la salute dei piedi in generale e dei piedi dei diabetici in particolare:
- Ispezionare quotidianamente i piedi e soprattutto le aree interdigitali. Se la manovra risulta difficoltosa, è possibile utilizzare uno specchio articolato di plastica; se anche così non si riesce, chiedere aiuto a un parente.
- Lavare tutti i giorni i piedi, accertandosi che la temperatura dell’acqua non sia troppo calda (inferiore a 37 °C) usando un termometro da bagno o in alternativa la mano: dato che l’acqua troppo calda può creare gravi ustioni, prima di immergere i piedi è bene controllare sempre la temperatura!
- Evitare immersioni prolungate perché provocano macerazione dei tessuti esponendoli a vari problemi; l’immersione deve durare al massimo cinque minuti.
- Utilizzare un sapone neutro.
- Asciugare accuratamente i piedi con un asciugamano morbido, specialmente tra le dita. Gli spazi tra le dita, infatti, offrono un ottimo terreno per lo sviluppo di infezioni.
- Dopo il pediluvio, applicare una crema emolliente per mantenere la pelle elastica e idratata, ma attenzione alle dosi: rimuovere l’eccesso di pomata e non applicarla tra le dita per evitare macerazioni e la formazione spontanea di tagli.
- Tagliare le unghie in modo corretto (mai troppo corte), stando attenti a non lasciarle crescere troppo perché possono ferire la pelle.
- Le unghie devono essere tagliate in senso trasversale e i bordi vanno arrotondati con una limetta di cartone.
- Non usare mai strumenti taglienti; in caso di difficoltà, rivolgersi al personale sanitario.
- È bene non utilizzare mai callifughi e/o sostanze caustiche.
- I soggetti diabetici dovrebbero evitare di camminare a piedi nudi, in casa e soprattutto al mare; in vacanza quindi, dovrebbero sempre usare scarpe chiuse poiché le conchiglie, i vetri o le spine potrebbero ferire gravemente il piede.
- Se si hanno i piedi freddi, utilizzare calze di lana senza cuciture e fare attenzione all’elastico!
- Non adagiare mai i piedi sopra fonti di calore o vicino a stufe, camini, borse d’acqua calda e simili perché i rischi di ustionarsi sono molto alti, soprattutto se si soffre di neuropatia sensitiva (insensibilità al dolore).
- Cambiare quotidianamente le calze. Le calze ideali dovrebbero essere senza cuciture.
- Se i piedi sudano molto, si possono utilizzare calze di cotone prima e di lana dopo.
- Quando si acquistano le scarpe sceglierle adatte ai piedi: è meglio comprare le scarpe di sera quando il piede è più gonfio.
- La scarpa ideale deve essere: morbida, comoda, di pelle, con pianta e punta larghe. Il tacco inoltre non deve superare i tre centimetri, non deve possedere cuciture e la suola deve essere rigorosamente in cuoio.
- È molto importante ispezionare quotidianamente le scarpe infilando una mano all’interno prima di indossarle per verificare la presenza di corpi estranei.
- Quando si indossano calzature nuove bisognerebbe sostituirle ogni due ore e ispezionare il piede.
- Se è necessario indossare un plantare, le scarpe devono essere idonee ad accoglierlo.
- In caso di comparsa di lesioni, vesciche e tagli è indispensabile rivolgersi immediatamente al medico o al podologo: un approccio tempestivo, infatti, evita l’insorgenza di complicanze anche importanti.

Gli obiettivi della prevenzione possono essere schematizzati in:
- individuare i pazienti a rischio di lesione del piede (prevenzione primaria)
- attuare provvedimenti profilattici educativi e terapeutici sorvegliare i pazienti a rischio recidiva (prevenzione secondaria).
O SCEGLI UN METODO PER ESSERE RICONTATTATO
Vuoi risolvere il tuo problema? Contattaci!
VIA MAIL
prenotazioni@f-medical.it
F-Medical Group è convenzionato con tutte le principali Compagnie Assicurative, Fondi Sanitari Integrativi e Casse Mutua
Assicurazioni e Fondi Sanitari Integrativi
Sai di essere in possesso di un fondo di assistenza sanitaria integrativa?
Molti contratti collettivi
lo prevedono!
Anche tu potresti già averlo e non saperlo!
Consulta la guida per scoprirlo

Puoi accedere a prestazioni sanitarie come visite specialistiche e odontoiatriche,
esami diagnostici, fino a grandi interventi e ricoveri programmati con:

Tempi di attesa ridotti Attraverso un servizio di consulenza, avrai accesso in maniera rapida a tutti i servizi del Medical Group

Rimborso diretto o indiretto Una modalità che ti permette di non pagare la prestazione, la terapia, e l’intervento chirurgico

Consulenza personalizzata Sono disponibili dei consulenti che supporteranno il paziente durante il suo percorso nel Medical Group
Assicurazioni e Fondi Sanitari Integrativi
Sai di essere in possesso di un fondo di
assistenza sanitaria integrativa?
Molti contratti collettivi lo prevedono!
Anche tu potresti già averlo e non saperlo!
Consulta la guida per scoprirlo!